【特集】元気な体をつくりましょう!-ロコモティブシンドローム・フレイル・サルコペニアー
京都大原記念病院 副院長 三橋尚志 医師が「元気な体をつくりましょう!」と題して「元気な身体を作りましょう」と題して、「ロコトレ(ロコモーショントレーニング)」「サルコペニア体操」「フレイル予防」について解説します。内容は11月3日(火・祝)にオンラインで開催された2020丸竹夷オンライン祭りで講演したものです。
要介護・要支援の原因となる運動器に関わる疾患
65歳以上の介護が必要になった原因で最も多いのは脳血管疾患、いわゆる脳卒中であり脳梗塞、脳出血、クモ膜下出血になります。全体の割合としてはそれより少ないものの、骨折や転倒、あるいはその他の関節疾患など「運動器」にまつわる疾患を原因とする方も一定割合(男性:10.7%、女性29.3%・図より)いらっしゃり、特に女性の場合はおよそ3分の1が運動器にまつわる疾患が原因と言われています。このグラフは「要介護※1」に関するデータですが、「要支援※2」の原因では運動器に関わる疾患が最も大きな割合を締めています。「運動器」とは、身体を動かすために関わる組織や器官のことで、骨・関節・筋肉・靭帯・腱・神経などから構成されています。
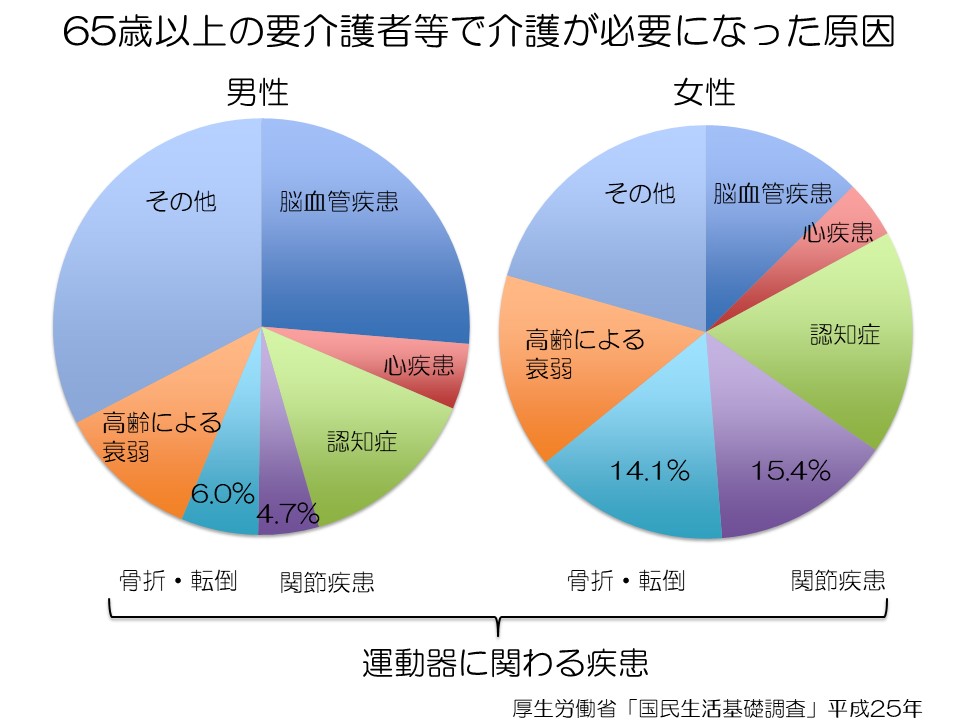
- ※1:要介護:
- 日常生活上の基本的な動作も、自分で行うことが困難であり、何らかの介護を要する状態のこと。例えば、お風呂の時に身体を自分で洗えないために入浴介助が必要な状態。「要介護1」「要介護2」「要介護3」「要介護4」「要介護5」の5段階で、要介護5が最も介護を必要とする段階。
- ※2:要支援:
- 日常生活上の基本的な動作は、ほぼ自分で行うことが可能であるが、日常生活動作の介助や現在の状態の防止により要介護状態となることの予防のために何らかの支援を要する状態のこと。例えば、入浴は自分一人でできるが、浴槽の掃除はできないといった、具体的な生活支援が必要な状態。要支援1、要支援2の2段階。
ロコモティブシンドローム
ロコモティブシンドロームとは2007年に日本整形外科学会により提唱された概念です。「運動器の障害のために移動能力の低下を来した状態」のことを表します。日本語名称は「運動器症候群」ですが、やや固い名称ということで、「ロコモティブシンドローム」略称は「ロコモ」と呼ばれています。
主な原因にはこのようなものがあります。
- ■加齢
- ■運動不足
- ■活動量の低下(エレベーターや自動車などの利用)
- ■過度なスポーツ、無理な姿勢や使いすぎによる怪我や障害
- ■肥満、痩せすぎ
- ■腰や膝などの痛みや不調の放置
- ■骨粗鬆症、変形性関節症、変形性脊椎症などの運動器疾患(腰部脊柱管狭窄症)
- ■外出機会の低下
「外出機会の低下」などもロコモの原因になります。私の専門の整形外科分野の病気では、「変形性関節症」「腰部脊柱管狭窄症」「骨粗鬆症」などの運動器疾患も原因となっています。
ロコモの原因となる疾患①
変形性関節症
長年の使用により関節が老化する現象で、全身どこの関節でも発生します。代表的なのは、体重のかかる膝・股関節など下肢の関節に多く起こるものですが、上肢(手)では指に多く起こります。この疾患は、長年の使用で骨がすり減り、関節のすきまが小さくなってしまいます。やがて軟骨が減ると軟骨下の骨が変形して破壊されてしまいます。
膝の場合は「変形性膝関節症」と言います。膝関節は、身体のなかでも非常に可動域が大きく0~約140度まで曲がります。さらに普段から体重の数倍の荷重を支えています。平地を歩く時で体重の約4倍、階段などの下りでは約7倍の荷重を支えています。膝関節は子供の頃はO脚で、大人になるときれいなX脚になります。
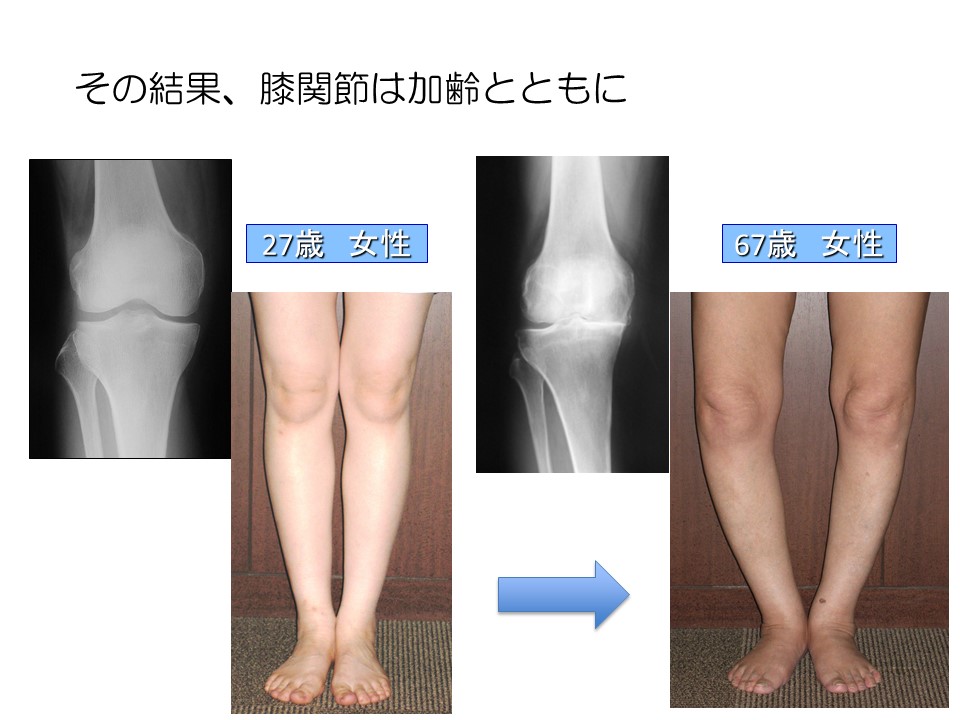
ところが歳を重ねると長年の使用によりO脚になってしまいます。画像は右ひざを正面から見たレントゲン画像です。正常時(画像左)は外側も内側も均等に隙間が空いていますが、高齢期(画像右)では内側の隙間が完全に埋まっていることがわかります。こうなると骨同士が当たり、かなりの痛みが生じます。これが変形性膝関節症です。
ロコモの原因となる疾患②
腰部脊柱管狭窄症
画像はMRI画像で、縦切りに脊椎を切ったように見えています。白く映っているのは水分を多く含むことを示しています。椎間板はもともと弾力性があり、水分が多いため正常時(画像左)はこのように白く映る。ところがご高齢になると椎間板に水分が減り、真っ黒に(画像右)写ります。背骨の神経は頭の脳と同じように脊髄液に浮かぶように通っています。脊椎などに圧迫されるとこの通り道が狭まり、なんとかがんばって活動するようになります。
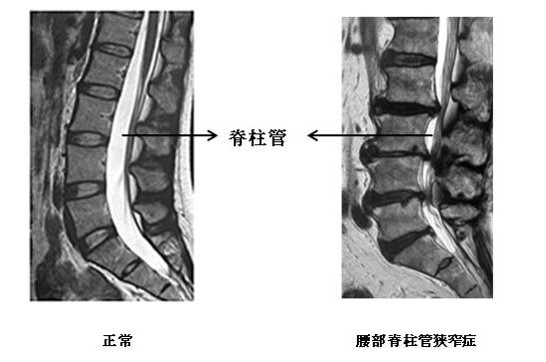
この疾患の最も特徴的な症状は間欠性跛行(かんけつせいはこう)。車の間欠ワイパーはイメージができますでしょうか。動いては止まり、動いては止まります。間欠性跛行のイメ―ジはまさにその通りです。腰部脊柱管狭窄症では歩けます。歩けますが、100m、200mと歩き出すと急に足にしびれや痛みが出て休まなくてはならなくなります。ところが休むとまた歩けるようになる。歩き出すとまた歩けなくなる。このような症状が間欠性跛行であり、腰部脊柱管狭窄症の代表的な症状です。
ロコモの原因となる疾患③
骨粗鬆症
骨がもろくなり、骨折のリスクが強くなります。
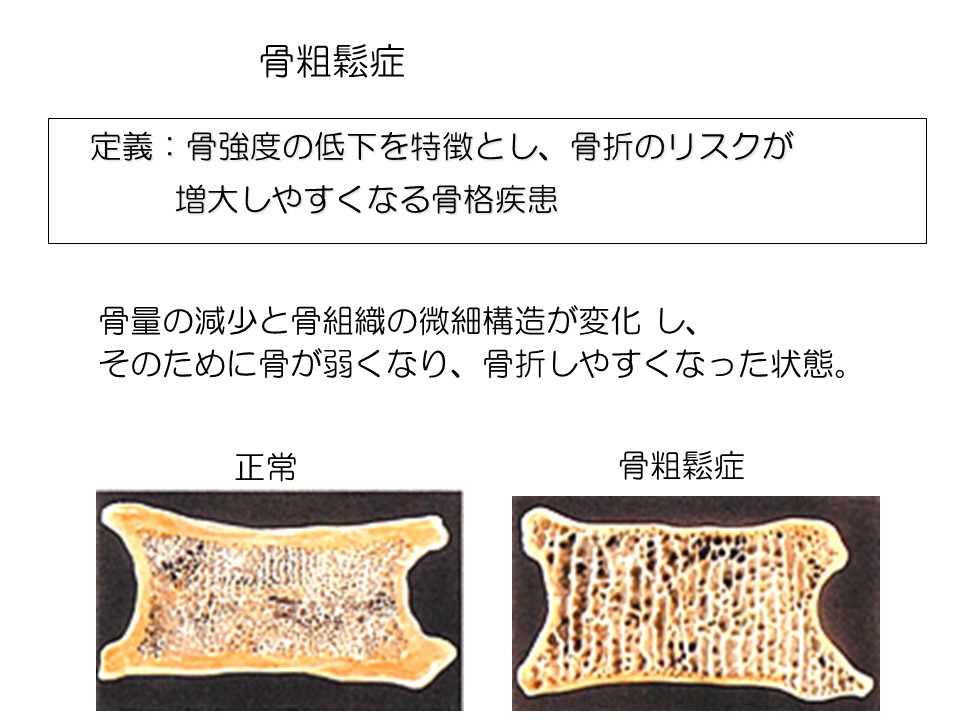
基本的に骨粗鬆症だけでは、特に痛みなどの症状はありません。しかし、特に骨折等がなくても背中に痛みが出る方がいます。これは粗くなった骨がちょっとしたことで、レントゲンに写らないような細かい骨折(微小骨折=マイクロフラクチャー)をした場合などに起こります。
骨粗鬆症が原因になる代表的な事例に「四大骨折(高齢者に多い4つの骨折)」があります。
- ■大腿骨折近位部骨折
- 転倒により起こることが多い股関節のつけ根の骨折
- ■脊椎圧迫骨折
- 尻もちをつくなどして起こることが多い骨折
- ■橈骨遠位端骨折(Colles骨折)
- 転倒して手をついた時に起こることが多い手首の骨折
- ■上腕骨近位端骨折
- 転倒して肩をうつなどして起こる肩などの骨折
なかでも代表的なものが「大腿骨折近位部骨折」「脊椎圧迫骨折」となります。いずれも治療のために手術、ギブス、コルセットなどで動きが制限され、ロコモの原因になってしまいます。このような疾患やケガなどには十分注意していただきたいなと思います。
ロコモーショントレーニング(通称:ロコトレ)
日本整形外科学会が提唱されている「ロコモーショントレーニング(以下、ロコトレ)」があります。内容は「片脚立ち」「スクワット」「ヒールレイズ」「フロントランジ」で構成されています。まずは「片脚立ち」と「スクワット」に取り組むことで、体幹と下肢をある程度鍛えられるとされています。
片脚でしっかりと体を支えるということが体幹を鍛えることになりますし、何よりいつでもどこでも簡単に取り組めるということもポイントです。
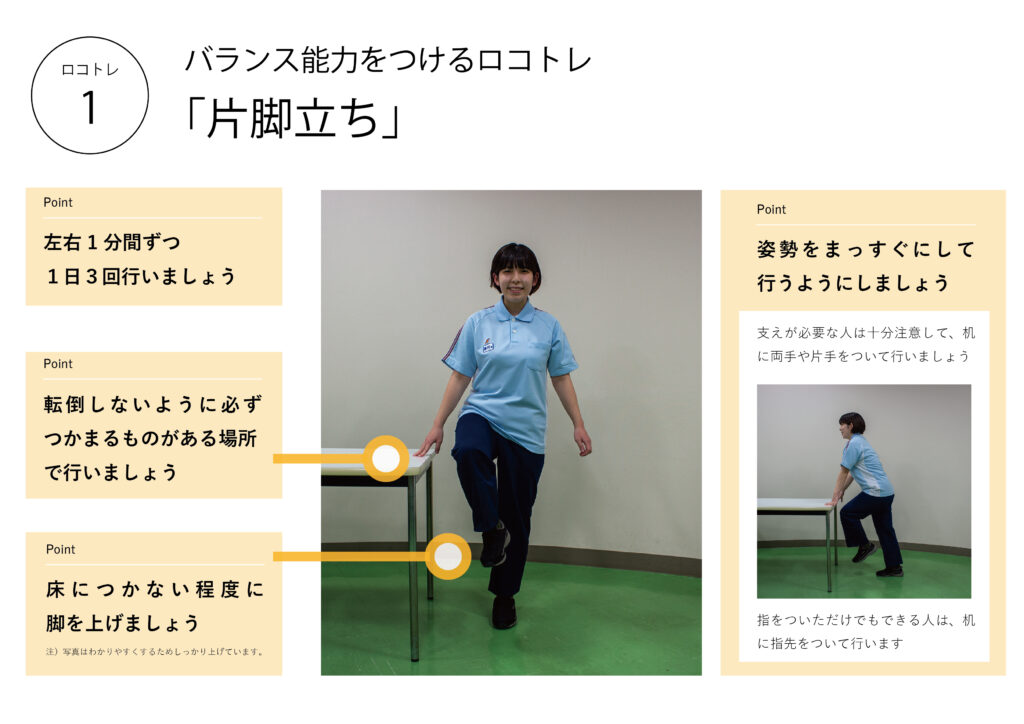
アスリートが行うスクワットより簡単なものです。膝が前にでないよう、お尻を少し後ろに引くように身体を沈めて立ちます。少し筋肉が弱い方は、椅子や机を置くなどして、いざという時に体を支えられるように取り組んでいただきたいと思います。

このような「片脚立ち」「スクワット」に取り組んでいただくことでロコモ予防につながると思います。
【参考】ロコモONLINE(日本整形外科学会 ロコモティブシンドローム予防啓発公式サイト)はこちら
サルコペニア
サルコペニアを一言で言えば、筋肉が落ちることを意味します。語源はギリシャ語で筋肉を表す「sarco(サルコ)」と、喪失を表す「penia(ペニア)」を合わせた造語です。加齢や疾患により筋肉量が減少することで、握力や、下肢、体幹など全身の「筋力低下」が起こります。また、歩くスピードが遅くなる、杖や手すりが必要になるなど、「身体機能の低下が起こること」を指します。
「昔は青信号のうちに余裕を持って渡りきれたのに、最近難しいな。」と、歩く能力の低下を感じる声も耳にします。これは歩幅が小さくなったり、歩くスピードが遅くなっていることの現れで、筋肉が落ちるとこのようなことが起こります。
予防には「食事」と「栄養」が大切
サルコペニアの診断基準には「(1)低筋肉量」「(2)低筋力」「(3)低身体機能」の3つの基準があり、(1)に当てはまり、かつ(2)(3)のいずれかに当てはまる場合は「サルコペニア」と診断されます。
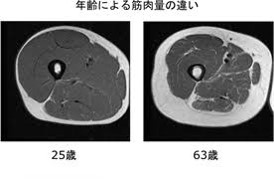
筋肉量が減少するとこのように(画像)なります。このように筋肉が委縮するのは、運動の問題もありますが「栄養」、特に「たんぱく質」摂取の問題も非常に大きな原因となります。女性の場合は、思春期からどうしても必要量よりも少ない食事量を摂りがちになってしまう傾向があります。サルコペニアに陥らないためには「適度な運動」と「バランスのとれた食事」「生活習慣の見直し」「積極的な社会活動への参加」「慢性疾患の管理」を行い心身の健康を維持することが大切です。運動は下肢、および体幹を鍛える運動が重要です。
バランスの取れた「食事」と食べるための「口腔ケア」
筋肉をつくる主な栄養素のたんぱく質は、肉や魚、卵、乳製品、大豆製品に多く含まれています。たんぱく質はアミノ酸から構成されており、食事からしか摂ることのできないアミノ酸(必須アミノ酸)もあります。必須アミノ酸は色々な食材から組み合わせて摂取することが大切です。たんぱく質だけではなく、筋肉を動かすエネルギー源となる炭水化物(米・パン・麺類)や脂質(油、バター等)とたんぱく質の働きを助けるビタミンB6(マグロの赤身、カツオ、赤ピーマン、キウイ、バナナ)も合わせて摂るようにしましょう。
運動の低下と栄養の低下がメインの要因になっているが、隠されたところで「口腔ケア」の問題があります。歯周病・歯の残存数の減少・噛み合わせの悪さなどによる「咀しゃく機能※の低下」や、舌の動き・飲み込み機能の低下による「嚥下機能※の低下」などが関わっていることがあります。食べ物をたべよう!運動しよう!といってもなかなか気づかない分野なので、かかりつけの歯科医、あるいは歯科衛生士さんにみてもらうことも大切と思います。
- ※1:食物を細かくなるまでよくかむ機能
- ※2:咀しゃくした食事を飲みこみやすい大きさに取りまとめ喉の奥へ飲みこみ、食道から胃へ送り込む機能
フレイル
フレイルとは、一言で言えば、加齢に伴い心身の活力が落ちた状態を意味します。2014年に日本老年医学会(以下、老年医学会)によって「加齢に伴う様々な機能変化や予備能力低下によって健康障害に対する脆弱性が増加した状態と理解される」定義されました。
「Frailty(フレイルティ)」に対する日本語表現で、直訳すると「虚弱」「老衰」「脆弱」などとなります。言葉としてはネガティブな印象ですが、正しく介入する(周りのサポートを受ける)ことで戻るとされています。その点を強調する意味で老年医学会では「フレイル」という表現を提唱されました。
フレイルにはサルコペニアやロコモで中心となった身体的要素(身体的フレイル)だけでなく、孤独や閉じこもり(社会的フレイル)、人と話さないためにうつや認知症になる(精神的フレイル)の3つの要素が関わりあっています。
診断の基準はこれら5つ。一度、ご自身でも確認をしてみてください。
- 1.意図しない体重減少:年間4.5kg又は5%以上の体重減少
- 2.主観的活力低下:疲れやすいと週に3−4日以上感じる
- 3.握力の低下:利き手男性26kg未満、女性18kg未満
- 4.歩行速度の減退:5mの歩行で1m/秒
- 5.活動度の低下:運動・体操はしていない
フレイルの原因には以下のようなものがあげられます。ロコモやサルコペニアと違うのは「収入・教育歴・家族構成など」といった項目があげられる点と言えます。
- 1.加齢に伴う活動量の低下と社会交流機会の減少
- 2.身体機能の低下(歩行スピードの低下)
- 3.筋力の低下
- 4.認知機能の低下
- 5易疲労性や活力の低下
- 6.慢性疾患(呼吸器・循環器疾患、抑うつ症状、貧血)に罹患
- 7.体重減少
- 8.低栄養
- 9.収入・教育歴・家族構成など
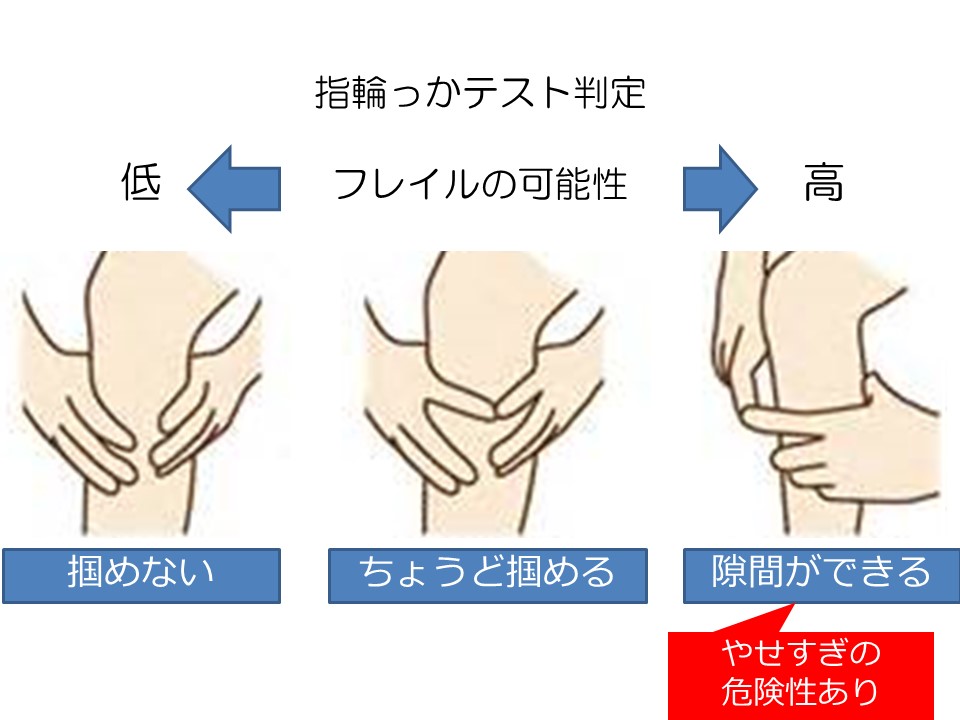
身体的フレイルの診断で最も簡単なものに「指輪っかテスト」というものがあります。人差し指と親指で輪っかを作り、ふくらはぎの一番太い部分にはめてみてください。
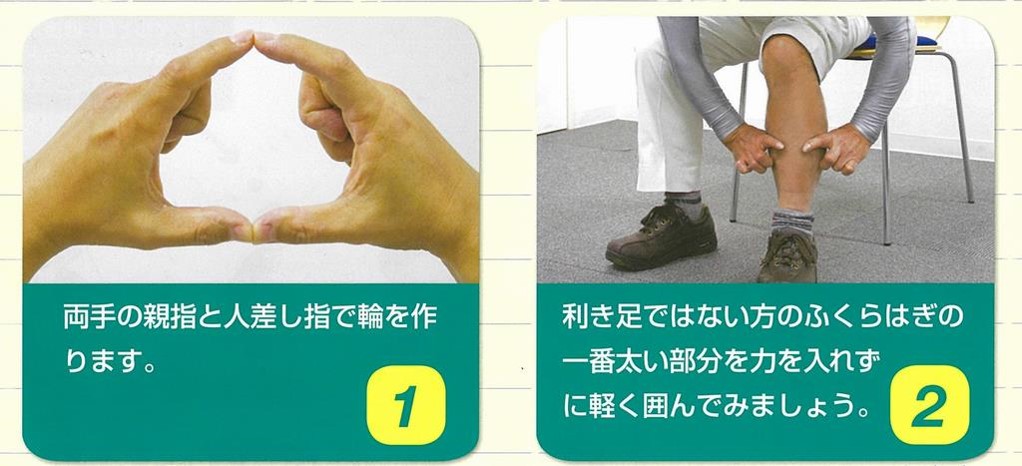
掴めない場合は十分に筋力があり、フレイルの可能性は低いと言えます。しかし、掴めて隙間ができてしまう場合はフレイルの可能性が出てきます。これは老年医学会で提唱されている誰でもできる簡単なテストになっていますのでお試しください。
負のスパイラルを断ち切る
フレイルで一番怖いのは「身体的フレイル(ロコモ、サルコペニアを含む)」「社会的フレイル」「精神的フレイル」の「負のスパイラル」です。体力が落ちて外出がおっくうになり(外出減少)、閉じこもる。そこに加わる家庭環境(老々介護や独居、貧困など)、結果としてうつや認知症の進行など精神的フレイルとなり、また体力が落ちるという負のスパイラルは断ち切らなければいけません。
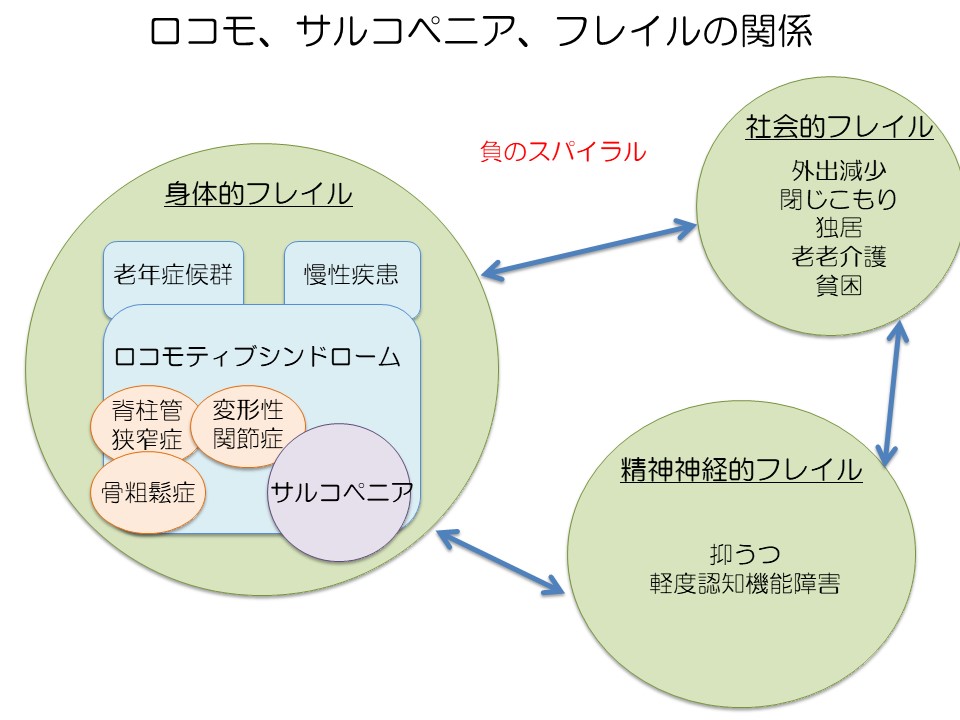
加齢や、慢性的な疾患により体重が低下すると、基礎代謝量が低下します。するとエネルギー消費量も低下し、摂食・嚥下障害につながり、低栄養状態に。また体重の減少へと負のスパイラルが循環してしまいます。これを断ち切る鍵は「食事」と「運動」です。ここからは「運動」について考えてみたいと思います。
運動の種類と3つのポイント
まずは「運動」です。運動は大きく「有酸素運動」と「無酸素運動」の2つに分けることができます。散歩、ジョギング、サイクリング、水泳など心肺機能の向上、体脂肪の減少、糖尿病や高脂血症などの代謝疾患を改善するのに適しているのが「有酸素運動」です。これに対して、筋力トレーニング、ストレッチ運動など、筋力アップや、またリウマチなどの変形性関節症などで低下した筋力や関節可動域の維持、改善に適しているのが「無酸素運動」です。
基本的には競技レベルの訓練ではありませんので、強ければ良いというものではありません。一般的には最大運動能力の半分位の強さと量、もしくは「運動中の1分間の最大脈拍数=138-(年齢2)以下」になっていれば安全に行えると言われています。例えば50歳の方なら、最大脈拍数113(=138-(502))以下に収まる範囲が適切と言えるでしょう。
加えて、運動のポイントには次の3つの視点があります。
- 1.等張性運動か等尺性運動のどちらをするか
- 2.荷重関節か非荷重関節か
- 3.運動の量・程度・回数
視点① 等張性運動か等尺性運動か
合わない運動は逆効果
等張性運動(Isotonic)とは、筋肉が収縮することで関節を動かす運動を意味します。体を動かそうとして肩を上げたり、肘を動かしたりする。この時、肩や肘の筋肉が収縮して関節が可動しています。このように一定の抵抗に対して、筋肉が長さを変えて(伸びる・縮む)関節が動く運動を「等張性運動」と言います。
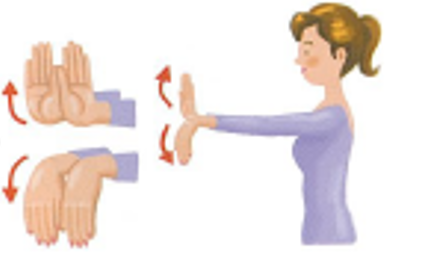
等尺性運動(isometric)とは関節を動かさない(静的な)運動を指します。例えば、トレーニング用の強いゴムを引っ張ります。それ以上伸びないというところで止めた時、筋肉も関節も動いていません。しかし、実際はゴムが縮もうとする抵抗に耐えているので、筋肉にはものすごく力が入っています。このような運動を「等尺性運動」と言います。壁に手を当ててグッと力を入れて押すことも同様の運動になります。

例えばリウマチなどで、関節の変形が起こってしまった方が「等張性運動」をすると運動にはなりますが、かえって変形を進めてしまう場合もあります。こうした場合には「等尺性運動」のほうが安全です。ただし、等尺性運動では「いきみ(息を止めてしまう)」に注意が必要です。息を止めてぐっと力を入れすぎてしまうと、急に血圧が上がったり、心臓にも負担がかかってしまうのでその点は気を付けて取り組みましょう。
視点② 荷重関節か非荷重関節か
状態に合わせた負荷量を心掛ける
手首や肩や肘なのか、膝、足、股関節なのかの違いです。運動による負荷で悪影響が出る場合があります。よく膝が悪い人に「筋肉を鍛えましょう」と言うと「歩けばいいですか?」とおっしゃいます。否定することではありませんが、歩くと当然ながら体重がかかり、膝、足、股関節の変形も進んでしまう可能性があるので工夫が必要です。
まず「インターバル(休憩)」です。例えば30分間 歩き続けるのではなく、5分ごとなどこまめな休憩を挟みましょう。それ以外には「履物の選び方」と「歩く環境」です。
平地はいいものの、特に下りの坂道や階段は負荷が大きくなります。また最近の道はコンクリートなので負荷も大きくなってしまいます。お勧めの環境は「プール」です。浮力により関節に負荷がかかりません。かつ水の抵抗もあるので筋肉運動にも良い。プールで歩くのは安全で非常に良い運動と言えます。
視点③ 運動の量・程度・回数
基本は「少量頻回」
運動の原則は「少量頻回」です。少ない量をたくさんに分けて実施する。先ほどもありましたが、たくさん歩くなら途中で何回も休憩をしてもらいます。適度な量もよく聞かれますがポイントは「翌日まで痛みや疲労が残らない」程度です。当然ながら頑張ると疲れますし、関節の普段動かないところを使えば痛みや腫れもでます。ただ、その日のうちにおさまる程度は適切です。ところが翌日まで痛みが残る、疲労が蓄積するのは量が多いと思っていいと思います。私が勧めているのは、テレビを見ていてコマーシャルが始まったら、首を回すとか肩を回すとか、手をグーパーするなどの運動をするというような方法です。
運動で大切なのは「継続性」
「わかりやすい」「効果が目に見えて分かる」「楽しむ」ことが大切
これまでの連載内容をまとめたいと思います。ポイントは大きく5つです。
- 1.しっかり食べられるよう、口の中をケアする。(場合によってはかかりつけの歯科受診を!)
- 2.筋肉を保つため肉・魚・卵等の動物性の食品も食べる
- 3.有酸素運動と筋トレを無理のない範囲で行う
- 4.ボランティア・サークルなど社会活動に参加する
- 5.骨粗鬆症の食事療法も重要
合わせて、最後に運動について大切なポイントをお伝えします。一番大切なのは「継続性」です。言われた時だけ取り組むのでは意味がありません。しっかりと継続していくことが大切であり、そのためには3つのポイントがあると思います。
1つ目は何より「わかりやすい」こと。いろいろ言われても「さっき何を言われたかわからない・・・」では続けることはできません。2つ目に「効果が目に見えてわかる」こと。サルコペニアについて触れた時、歩く能力の衰えを一番感じた場面で横断歩道を青信号で渡り切れなくなったという例を挙げました。例えばこうした状態にあった方が、運動をつづけた結果、余裕をもって渡り切れるようになった。そのように目に見えて結果が分かることも大事です。最後は「楽しい」ことです。2019年に踊りを通じて健康づくりを目指す行事に参加しました。その時、とても楽しく自分でも不思議なくらいにニコニコしながら、気がつけば最後まで踊っていました。やはり楽しみが運動を継続するうえで重要な要素になっていると思います。
皆さんにも、ぜひ楽しみながら、なおかつ自分でその結果を再認識して、安全に運動をつづけていただければと思います。一人でやるのではなく、みんなでやるのも大切かもしれません。そうすれば健康な毎日をより長く過ごしていただけるのではないかと思います。
■解説
三橋尚志 Takashi Mitsuhashi

- ■役職等
- 京都大原記念病院 副院長
- 京都大原記念病院グループ 医療連携室 室長
- 一般社団法人 回復期リハビリテーション病棟協会 会長
- ■資格等
- 日本リハビリテーション医学会指導医
- 日本整形外科学会指導医
関連記事
- 2024年6月03日
- すこやかな生活のヒントをお届けします。|京都大原記念病院グループ公式LINEのご案内
- 2024年4月01日
- 【特集】脳卒中を予防しいつまでも健康に
- 2020年2月10日
- 【特集】元気を保つ、5つの予防!
